Kein Ansteckungsrisiko
Im Alltag kann HIV nicht übertragen werden, denn Speichel, Schweiß, Tränenflüssigkeit, Urin oder Kot enthalten nicht genug Viren für eine Ansteckung - selbst bei HIV-positiven Menschen, die keine HIV-Therapie erhalten. Eine intakte Haut ist eine sichere Barriere, sodass HIV auch über einen reinen Hautkontakt nicht übertragen werden kann. Darüber hinaus überleben HI-Viren außerhalb des Körpers nicht lange.
Kein Ansteckungsrisiko besteht also bei:
Anhusten oder Anniesen
Umarmen oder Küssen (selbst bei kleinen Wunden im Mund)
Insektenstichen (das HI-Virus ist im Verdauungstrakt von Mücken nicht überlebensfähig)
Teilen von Tellern, Gläsern und Besteck
Gemeinsamer Benutzung von Toiletten, Handtüchern oder Bettwäsche
Besuch von Schwimmbädern oder Saunen
Gemeinsamem Arbeiten und/oder Wohnen
Betreuen und Pflegen
Sofern die üblichen Hygienevorschriften (zum Beispiel Benutzung von Einwegmaterial und sterilen Instrumenten) eingehalten werden, besteht auch hierbei kein Ansteckungsrisiko:
Erste Hilfe
Medizinische Behandlungen wie Zahnbehandlungen oder chirurgische Eingriffe
Kosmetische Behandlungen wie Hand- und Fußpflege
Tätowieren und Piercen
Es ist in diesen Situationen auch nicht notwendig, eine besondere Schutzausrüstung zu verwenden oder HIV-positiven Menschen grundsätzlich nur Termine am Ende des Tages zu geben, um nach Behandlung eines HIV-positiven Menschen eine komplette Reinigung und Desinfektion des Behandlungsraums durchführen zu können.
Wenn du im öffentlichen Raum aufgrund deiner HIV-Infektion diskriminiert wurdest - zum Beispiel im Krankenhaus, beim Arztbesuch, am Arbeitsplatz oder bei einer Behörde - dann kannst du das bei der Kontaktstelle für HIV-bedingte Diskriminierung melden.
Mögliche Risikosituationen
Grundsätzlich wird das HI-Virus über den Austausch von Körperflüssigkeiten übertragen, in denen die Menge an HI-Viren besonders groß ist. Körperflüssigkeiten, die eine ausreichende Menge an HI-Viren enthalten können, sind:
Blut
Samenflüssigkeit
Scheidenflüssigkeit
Flüssigkeitsfilm auf Schleimhäuten
(zum Beispiel Penisschleimhaut, Darmschleimhaut, Scheidenschleimhaut)
Muttermilch
In anderen Körperflüssigkeiten, wie zum Beispiel Speichel oder Schweiß, sind nicht genug HI-Viren für eine Übertragung vorhanden.
In den folgenden Situationen besteht ein erhöhtes Risiko, sich mit HIV zu infizieren:
Ungeschützter Vaginal- oder Analverkehr
Ungeschützter Oralverkehr, sofern Menstruationsblut oder Samenflüssigkeit in den Mund gelangen
Gemeinsamer Gebrauch verunreinigter Spritzen, zum Beispiel bei intravenösem Drogenkonsum
Berufliche Exposition, zum Beispiel Nadelstichverletzung
In allen Fällen gilt: Ein Ansteckungsrisiko besteht nur dann, wenn eine HIV-Infektion nicht erfolgreich behandelt wird. Erhält ein HIV-positiver Mensch dagegen eine HIV-Therapie, die die Anzahl der Viren so weit senkt, dass mit den gängigen Methoden im Blut keine Viren mehr nachweisbar sind, dann besteht auch in den eben genannten Situationen kein Risiko für eine Übertragung des HI-Virus.1, 2
Dies trifft auch auf den Fall einer Schwangerschaft zu. Ohne eine erfolgreiche HIV-Therapie besteht ein Risiko, dass eine HIV-positive Mutter das HI-Virus bei der Geburt auf ihr Kind überträgt. Erhält die werdende Mutter jedoch eine HIV-Therapie, die so erfolgreich ist, dass ihre Viruslast nicht nachweisbar ist, kann sie weder im Laufe der Schwangerschaft, noch bei der Geburt oder durch das Stillen HIV auf ihr Kind übertragen. Genauere Informationen zu HIV und Schwangerschaft findest du im Abschnitt „HIV-positiv und schwanger“.
Postexpositionsprophylaxe (PEP)
Sollte es zu einem Risikokontakt gekommen sein, gibt es dennoch die Möglichkeit, eine Infektion mit dem HI-Virus abzuwenden: die sogenannte PEP (PostExpositionsProphylaxe). Die PEP ist eine vierwöchige medikamentöse Therapie, die verhindern kann, dass sich HI-Viren im Körper festsetzen. Eine erfolgreiche PEP sorgt somit dafür, dass aus einem Kontakt mit HIV nicht eine Infektion mit HIV wird.
- Um mit einer PEP eine mögliche Infektion zu verhindern, muss rasch gehandelt werden: Es ist schnellstmöglich nach dem Risikokontakt ein/e Ärzt*in aufzusuchen, denn die PEP sollte innerhalb von 24 Stunden, im Idealfall noch innerhalb von 2 Stunden nach dem Risikokontakt durchgeführt werden. Sind nach dem Risikokontakt mehr als 72 Stunden vergangen, macht eine PEP in der Regel keinen Sinn mehr.
Ein/e Ärzt*in kann dich auch genau beraten, ob in deiner konkreten Situation eine PEP erforderlich ist oder nicht. Da die PEP wie jede medikamentöse Therapie unerwünschte Wirkungen haben kann, sollte sich ihre Anwendung auf echte Notfallsituationen beschränken. Kein Zweifel besteht, wenn der Risikokontakt mit einer Person bestand, von der man sicher weiß, dass sie HIV-positiv ist und keine HIV-Therapie erhält: Dann sollte in jedem Fall eine PEP durchgeführt werden. Wenn es unsicher ist, ob die Person HIV-positiv oder -negativ ist, hängt es von der Art des Kontakts ab, ob von einem Übertragungsrisiko auszugehen ist oder nicht. Wenn du dir unsicher bist: Frag bei einem/r Ärzt*in nach – im Zweifel lieber einmal zu viel!
Viruslast und Nachweisgrenze
Die Viruslast ist die Menge von HI-Viren, die im Blut gemessen wird. Ist die Viruslast hoch, so bedeutet das, dass sich viele Viren im Blut befinden. Diese können dann weitere Zellen infizieren und sich somit im Körper weiter ausbreiten. Es gilt: Je höher die Viruslast, desto schneller kann die Infektion voranschreiten und desto höher ist auch das Risiko, das Virus in bestimmten Situationen weiterzugeben.
Mit der richtigen Therapie wird die Vermehrung der HI-Viren gestoppt, sodass die Viruslast abnimmt. Von einer erfolgreichen Therapie spricht man, wenn die Viruslast bis unter die sogenannte Nachweisgrenze gedrückt wird. Dieser Begriff bezeichnet den Grenzwert, unter dem das HI-Virus mit den heute verfügbaren Messmethoden im Blut nicht mehr nachgewiesen werden kann.
- Bis zu welchem Wert HI-Viren im Blut im konkreten Fall nachgewiesen werden können, hängt unter anderem davon ab, welche Messmethode und welches Messgerät im Labor verwendet wird. Um einen einheitlichen Umgang mit HIV unabhängig vom tatsächlich verwendeten Messverfahren zu ermöglichen, definieren die Behandlungsleitlinien der HIV-behandelnden Ärzt*innen einen Wert von ca. 40–50 Viruskopien pro Milliliter Blut (abgekürzt c/ml) als Nachweisgrenze.2, 3 Der/die Ärzt*in spricht daher bei einer Anzahl der HI-Viren im Blut von weniger als 50 Viruskopien pro Milliliter Blut von einer Nicht-Nachweisbarkeit des HI-Virus.
In den vergangenen Jahren wurde eine Reihe von wissenschaftlichen Studien zur Frage der Übertragbarkeit von HIV unter erfolgreicher Therapie durchgeführt. Die wichtigsten waren hier die PARTNER-Studien.4, 5 Dabei wurde in zwei großen Studien untersucht, ob es bei Paaren, bei denen ein/e Partner*in HIV-negativ und der/die andere Partner*in HIV-positiv ist, bei ungeschütztem Sex zu einer HIV-Übertragung kommt. Die Ergebnisse dieser Untersuchungen zeigten, dass es in keinem Fall zu einer Übertragung von HIV kam, wenn der/die HIV-positive Partner*in durch eine HIV-Therapie dauerhaft unter der Nachweisgrenze war. In diesen Studien galt sogar eine Viruslast von weniger als 200 Viruskopien pro Milliliter Blut als Nachweisgrenze und das Erreichen dieses Werts damit als erfolgreiche Therapie. Um ganz sicherzugehen, empfehlen die ärztlichen Leitlinien als Ziel einer erfolgreichen HIV-Therapie aber eine noch stärkere Absenkung der Viruslast: auf unter 50 Viruskopien pro Milliliter Blut.
Als HIV-positiver Mensch kann man also unter einer erfolgreichen Therapie selbst beim Sex ohne Kondom niemanden mit HIV infizieren. Dieses Wissen ist für alle Menschen wichtig – ganz unabhängig vom eigenen HIV-Status.
Dabei kommt es jedoch entscheidend darauf an, dass die Medikamente konsequent und korrekt eingenommen werden. Nur so ist es möglich, die Viruslast dauerhaft unter der Nachweisgrenze zu halten. Bei unregelmäßiger Einnahme der HIV-Medikamente besteht das Risiko, dass die Viruslast wieder ansteigt und sich Resistenzen gegen die Medikamente bilden können. Durch Resistenzen können HIV-Medikamente ihre Wirksamkeit verlieren.
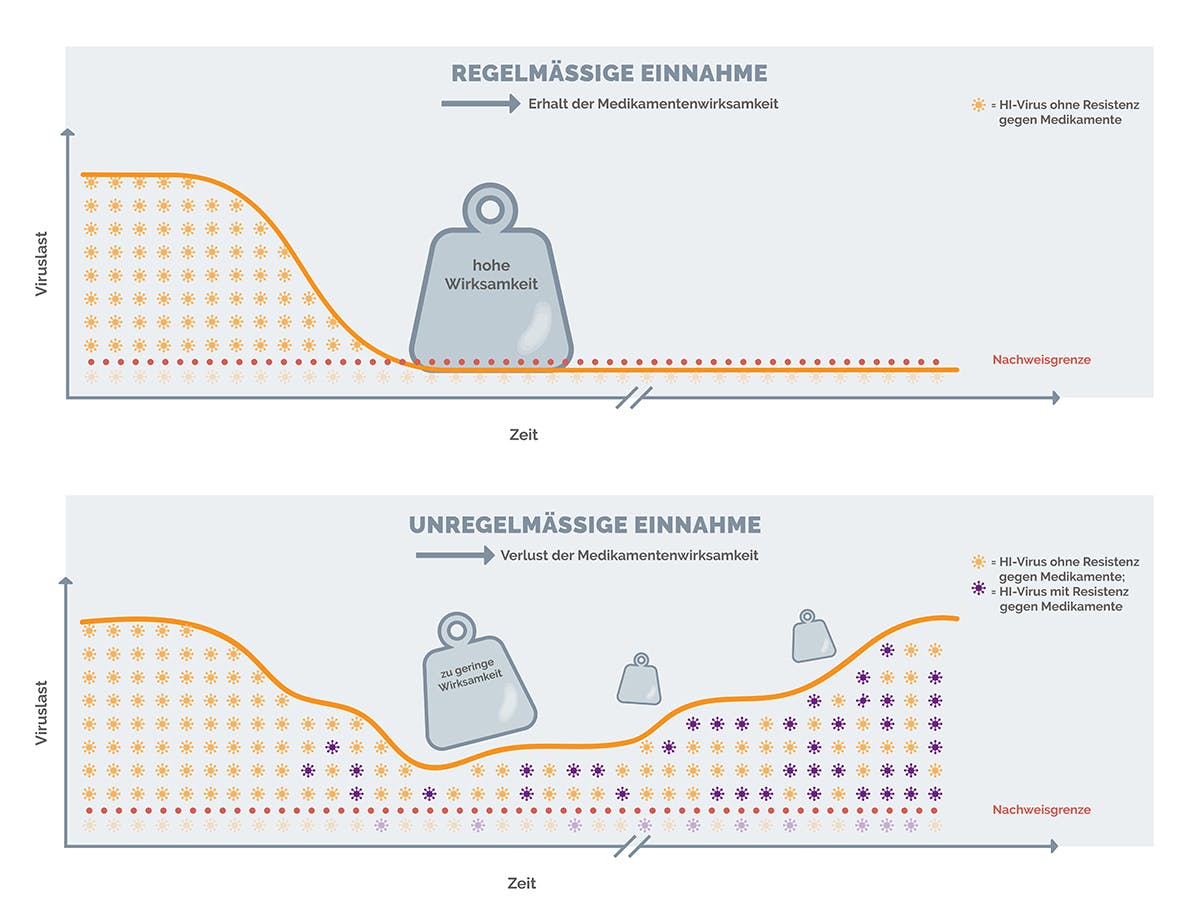
Abbildung: Schematische Darstellung der Auswirkungen einer regelmäßigen Einnahme der HIV-Medikamente auf den Therapieerfolg im Vergleich zu einer unregelmäßigen Einnahme
Weitere Hinweise zur regelmäßigen Medikamenteneinnahme findest du im Abschnitt
„Die Therapietreue“.
PRÄVENTIVE MASSNAHMEN
WIE SICH EINE ÜBERTRAGUNG DES VIRUS VERMEIDEN LÄSST
Wenn man sich die Präventionskampagnen früherer Jahre in Erinnerung ruft, wird deutlich: Lange Zeit galt allein das Kondom als einzige sinnvolle Maßnahme zum Schutz vor einer HIV-Infektion. Hier hat sich inzwischen etwas geändert: Mittlerweile sind neben dem Kondom auch der sogenannte „Schutz durch Therapie“ und die PräExpositionsProphylaxe (PrEP) – nicht zu verwechseln mit der PEP (Postexpositionsprophylaxe) – als effektive Präventionsmaßnahmen anerkannt.
Nachfolgend findest du genauere Informationen zu den drei wichtigsten Möglichkeiten, eine Infektion mit dem HI-Virus zu verhindern:
Kondome
Am häufigsten werden HI-Viren durch ungeschützten Geschlechtsverkehr übertragen. Wer Kondome nutzt, kann das verhindern. Auch die Variante für Frauen, das sogenannte Femidom, kann vor einer Infektion schützen. In beiden Fällen wird verhindert, dass Sperma oder Vaginalflüssigkeit in Kontakt mit Schleimhäuten tritt. Das kann sowohl vor HI-Viren als auch vor anderen sexuell übertragbaren Krankheiten schützen.
Schutz durch Therapie
Auch heute noch ist eine HIV-Infektion leider nicht heilbar. Doch dank intensiver Forschung und moderner Therapieformen können Menschen mit HIV heute lang und gut leben. Auch das Fortschreiten der Infektion zum Krankheitsbild Aids ist somit vermeidbar. Ein weiterer enormer Vorteil der modernen HIV-Therapien besteht darin, dass es heute möglich ist, das HI-Virus durch eine erfolgreiche Therapie so weit zu unterdrücken, dass keine Gefahr mehr besteht, das Virus auf andere Menschen zu übertragen. Das ist dann der Fall, wenn die Anzahl der Viren im Blut so stark gesenkt wird, dass sie dauerhaft unter der sogenannten „Nachweisgrenze“ bleibt.1, 2
Voraussetzung dafür ist allerdings, dass eine entsprechende HIV-Therapie rechtzeitig begonnen und konsequent fortgesetzt wird. Ist man durch die erfolgreiche HIV-Therapie dauerhaft unter der Nachweisgrenze, kann das HI-Virus selbst beim Sex ohne Kondom nicht mehr übertragen werden1, 2 – was für Menschen mit HIV und ihre Partner*innen ein weiterer wichtiger Schritt hin zu einem normalen Leben ist. Man spricht in Zusammenhang mit dieser dauerhaften Absenkung der Viruslast unter die Nachweisgrenze von einem „Schutz durch Therapie“ oder kurz „n=n“ („nicht nachweisbar = nicht übertragbar“) bzw. englisch „u=u“ („undetectable = untransmittable“).
PrEP
PrEP bedeutet „Präexpositionsprophylaxe“. Hierunter versteht man die vorsorgliche Einnahme von Medikamenten, um sich vor einer Ansteckung mit HIV zu schützen. Wer ein erhöhtes Risiko für eine mögliche HIV-Infektion hat, bekommt die PrEP auf Wunsch von Ärzt*innen verschrieben, die ihren Schwerpunkt auf die Behandlung von HIV legen. Eine Liste mit diesen Ärzt*innen gibt es im Internet auf der Website der DAGNÄ (Deutsche Arbeitsgemeinschaft niedergelassener Ärzte in der Versorgung HIV-Infizierter).
In vielen Fällen werden die Kosten für diese Medikamente von den gesetzlichen Krankenkassen übernommen, private Krankenkassen haben meist eigene Regelungen. Die Einnahme der PrEP erfolgt meistens täglich. Es gibt aber auch das anlassbezogene Einnahmeschema, bei dem das Medikament in bestimmten zeitlichen Abständen vor und nach dem Sex eingenommen wird. Wichtig: Nur wenn die PrEP auch wie verordnet eingenommen wird, schützt sie vor HIV. Vor anderen sexuell übertragbaren Krankheiten bietet die PrEP jedoch keinen Schutz.
Referenzen:
- Eisinger RW et al. HIV Viral Load and Transmissibility of HIV Infection: Undetectable Equals Untransmittable. JAMA 2019 Feb 5; 321(5): 451–452.
- Leitlinien der European AIDS Clinical Society (EACS), Version 12.0, Stand Oktober 2023. https://www.eacsociety.org/guidelines/eacs-guidelines/eacs-guidelines.html.
- Leitlinien für Diagnostik und Therapie der HIV-Infektion der Deutschen AIDS-Gesellschaft (DAIG). Deutsch-österreichische Leitlinien. Stand September 2020. https://daignet.de/site-content/hiv-leitlinien/hiv-leitlinien
- Rodger AJ, Cambiano V, Bruun T et al. Sexual Activity Without Condoms and Risk of HIV Transmission in Serodifferent Couples When the HIV-Positive Partner Is Using Suppressive Antiretroviral Therapy. JAMA 2016, 316(2): 171–181.
- Rodger AJ, Cambiano V, Bruun T et al. Risk of HIV transmission through condomless sex in serodifferent gay couples with the HIV-positive partner taking suppressive antiretroviral therapy (PARTNER): final results of a multicentre, pro- spective, observational study. Lancet 2019; 393(10189): 2428–2438.
NP-DE-HVU-WCNT-220004 - Dec 2023
